El laboratorio de Melanie Blokesch en la EPFL ha descubierto cómo V. cholerae utiliza un dispositivo depredador asesino para competir con las bacterias que la rodean y robar su ADN
El cólera es causado cuando la bacteria Vibrio cholerae infecta el intestino delgado. La enfermedad se caracteriza por diarrea acuosa aguda que resulta en la deshidratación grave. Los científicos de la Ecole Polytechnique Fédérale de Lausanne (EPFL) han demostrado ahora que V. cholerae utiliza una pequeña lanza para apuñalar y matar a las bacterias vecinas —incluso de su propia especie— y luego robar su ADN. Este mecanismo, conocido como «transferencia horizontal de genes», permite que la bacteria del cólera sea más virulenta mediante la absorción de los rasgos de su presa. El estudio se publica en Science.
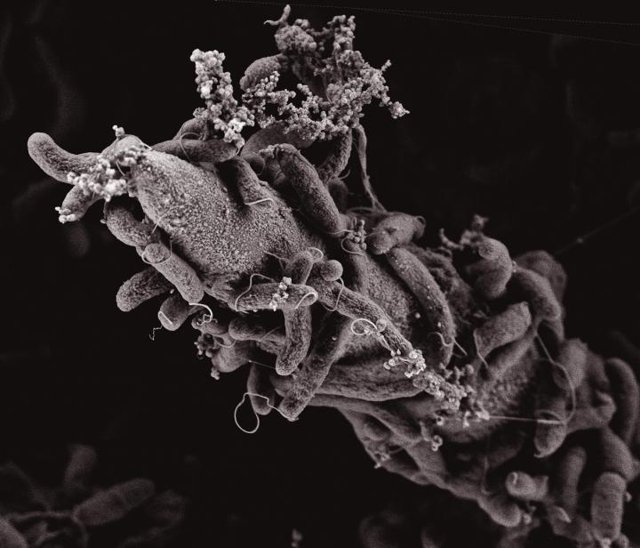
El laboratorio de Melanie Blokesch en la EPFL ha descubierto cómo V. cholerae utiliza un dispositivo depredador asesino para competir con las bacterias que la rodean y robar su ADN. Este dispositivo de asesinato molecular es una lanza actada por un resorte que está disparando constantemente. Este arma se llama «sistema de secreción de tipo VI» (T6SS) y se sabe que existe en muchos tipos de bacterias. Cuando V. cholerae se acerca a otras bacterias, la lanza perfora un agujero en ellas, lo que les mata y libera su material genético, que la depredadora ingresa en sí misma.
Matar a los vecinos y robar genes
Este comportamiento depredador de matar con lanza es provocado por el entorno de la bacteria. En la naturaleza, la bacteria del cólera vive en el agua, como el mar, donde se une a pequeños crustáceos planctónicos. Allí se alimenta de la componente principal de sus conchas: un polímero de azúcar llamada quitina. Cuando está disponible la quitina, V. cholerae entra en un modo de supervivencia agresiva llamada «competencia natural». Cuando está en este modo, V. cholerae ataca a sus bacterias vecinas con su lanza; incluso si son de la misma especie.
Melanie Blokesch se propuso explorar cómo V. cholerae utiliza este comportamiento para competir por la supervivencia en la naturaleza. Su laboratorio probó diferentes cepas de la bacteria de todo el mundo, la mayoría de las cuales han estado implicadas en la séptima pandemia de cólera, que comenzó en Indonesia en la década de los 60, se extendió rápidamente a Asia, Europa y América Latina, y sigue afectando a las poblaciones actuales.
Los investigadores cultivaron estas bacterias en superficies de quitina, simulando su hábitat natural en los crustáceos. Lo que encontraron fue que la pequeña lanza no es sólo parte del sistema de supervivencia natural de la V. cholerae, sino que también contribuye a la transferencia de genes que podrían hacer a la bacteria más resistente a las amenazas, incluso a los antibióticos. Luego, los investigadores utilizaron técnicas genéticas y bioimagen para identificar, en tiempo real, qué mecanismos están involucrados en este evento, que se llama «transferencia horizontal de genes».
«Utilizando este modo de adquisición de ADN, una sola célula V. cholerae puede absorber fragmentos que contienen más de 40 genes de otra bacteria», dice Melanie Blokesch. «Eso es una enorme cantidad de nueva información genética». Este fenómeno se conoce como transferencia de genes «horizontal», en oposición al transpaso convencional «vertical» de genes de padres a hijos.
La importancia de este estudio radica en el hecho de que la transferencia génica horizontal es un fenómeno generalizado en las bacterias, y contribuye a la dispersión de los factores de virulencia y resistencia a los antibióticos. Además, la activación por medio de la quitina del dispositivo de lanza para matar hace más probable que la bacteria se vuelva más peligrosa para los pacientes cuando la ingieren, ya que esta lanza molecular también puede matar las bacterias de protección del intestino humano.
Los investigadores ahora están ampliando su investigación sobre la interacción entre la producción inducida por la quitina de la lanza y la transferencia horizontal de genes. «Mediante el estudio de esta interacción, podemos comenzar a comprender mejor las fuerzas evolutivas que dan forma a los patógenos humanos, y tal vez también la transmisión de la enfermedad del cólera», dice Blokesch.
Referencia
Borgeaud S, Metzger LC, Scrignari T, Blokesch M. The type VI secretion system of V. cholerae fosters horizontal gene transfer. Science, 02 de enero 2015
Fuente: Eurekalert. Aportado por Eduardo J. Carletti
Más información:
- Las bacterias Helicobacter pylori mutan frenéticamente hasta establecer una infección en el cuerpo humano
- Bacterias activan un escudo para resistir ataques
- Descubren cómo la bacteria "Bacillus subtilis" libera al medio copias de su genoma
- Bacterias producen nanomagnetismo para navegar por los océanos
- Descubren una nueva forma de reproducción de los virus: crean una «jeringa» natural
- Rastrean por primera vez la batalla entre el VIH y un sistema inmunitario capaz de defenderse
- Más transferencia genética horizontal
- Científicos descubren transferencia electrónica interespecies en microorganismos